Secuelas: el síndrome post-COVID
José Juan Lozano, Elizabeth Mendoza, Araceli Pérez López, Yvonne Rosenstein y Aleph Prieto

3Dmask, Maryambibi1994 /Shutterstock
Poco a poco el personal de salud y los científicos han ido descubriendo los estragos que la COVID-19 deja en la calidad de vida de enfermos que se han recuperado.
La historia de la humanidad está sembrada de epidemias que arrasan poblaciones. Una de las más famosas por su magnitud fue la pandemia de influenza de 1918 que cundió por todos los continentes habitados. Esta versión de gripe mató a más personas que la Primera Guerra Mundial (1914-1917), de la cual fue contemporánea. Más recientemente padecimos la pandemia de influenza (A)H1N1, con la ventaja de que en 2009 ya existían un antiviral eficaz y una vacuna.
La pandemia actual se originó a finales del año 2019 en una provincia de China. El agente que causa la COVID-19 es un tipo de virus que tiene en la cubierta externa unas protuberancias en forma de espiga que recuerdan la corona solar en los eclipses (véase ¿Cómo ves?, Núm. 263). Las espículas se componen de una proteína llamada spike (“pico”), o S, que actúa como una llave de entrada para penetrar en las células. Las variantes que han surgido tienen modificaciones en la proteína S.
Para septiembre de 2021 en México han muerto 240 906 personas, y se reporta un porcentaje de recuperación de aproximadamente 80 %. El SARS-CoV-2 seguirá siendo nuestra realidad por algún tiempo. Hay que seguir atendiendo las medidas de prevención.
Factores de riesgo
Los factores de riesgo más importantes para padecer la forma grave e incluso mortal de COVID-19 son obesidad, hipertensión arterial y diabetes mellitus. Además de estas “comorbilidades”, otro factor de riesgo es la edad avanzada, aunque ahora vemos que los jóvenes y los niños también se pueden enfermar. En México una de cada cuatro personas es obesa o tiene sobrepeso, y con frecuencia las mismas personas presentan hipertensión arterial y diabetes mellitus, por lo que no es sorprendente que en nuestro país haya cundido la COVID-19 grave y mortal. Por el alto porcentaje de la población mexicana que padece estas comorbilidades es posible que la COVID-19 deje secuelas en más pacientes.
Primer paso: la fase aguda
La cerradura en la que entra la llave de la proteína S cuando el virus invade las células es una enzima llamada ACE2 (siglas en inglés de “enzima convertidora de angiotensina 2”). Esta enzima es muy común en el organismo. Se encuentra en la superficie de células de muchos órganos y tejidos, pero es particularmente abundante en los pulmones, las arterias, el corazón, los riñones, el intestino y el cerebro. Por eso el virus puede infectar prácticamente cualquier parte del cuerpo, de la cabeza a los pies, lo que explica la amplia variedad de síntomas y de funciones que se ven afectadas durante la fase aguda de la enfermedad, así como las secuelas que deja.
La fase aguda de COVID-19 se manifiesta de muchas maneras, que van desde el estado asintomático hasta la muerte. En personas con factores de riesgo, los síntomas más frecuentes son fiebre, tos seca, dolores musculares, cansancio extremo, dolor de garganta y cabeza, diarrea, y pérdida del sentido del gusto y del olfato. La gravedad de la enfermedad dependerá de los órganos afectados.
Es frecuente que la COVID-19 cause obstrucción de los vasos sanguíneos, lo cual se relaciona con que la sangre tiende a coagularse en esta enfermedad, y sobre todo con un aumento anormal en los niveles de moléculas que provocan inflamación. Así, en la COVID-19 hay daños inducidos directamente por el virus en las células: daño en el interior de venas y arterias pequeñas y alteraciones en la coagulación que pueden resultar en coágulos. Pero además la presencia del virus desencadena una respuesta inmunitaria que en algunos pacientes es excesiva; al acudir en tropel células del sistema inmunitario a los pulmones provocan en ellos una inflamación desbocada. Dichas células responden así a las señales de las células invadidas por el virus. Estas señales se componen de moléculas conocidas como citocinas, que a su vez atraen más células inflamatorias al sitio de infección, produciendo aún más de estas moléculas en lo que se conoce como “tormenta de citocinas”, característica de la COVID-19. La tormenta de citocinas agrava los síntomas de la COVID-19 y si persiste puede causar la muerte (véase ¿Cómo ves?, Núm. 262). Lo bueno es que estos largos meses de pandemia tambien han sido de aprendizaje. Ahora los médicos entienden mejor esta nueva enfermedad y disponen de tratamientos, además de vacunas.
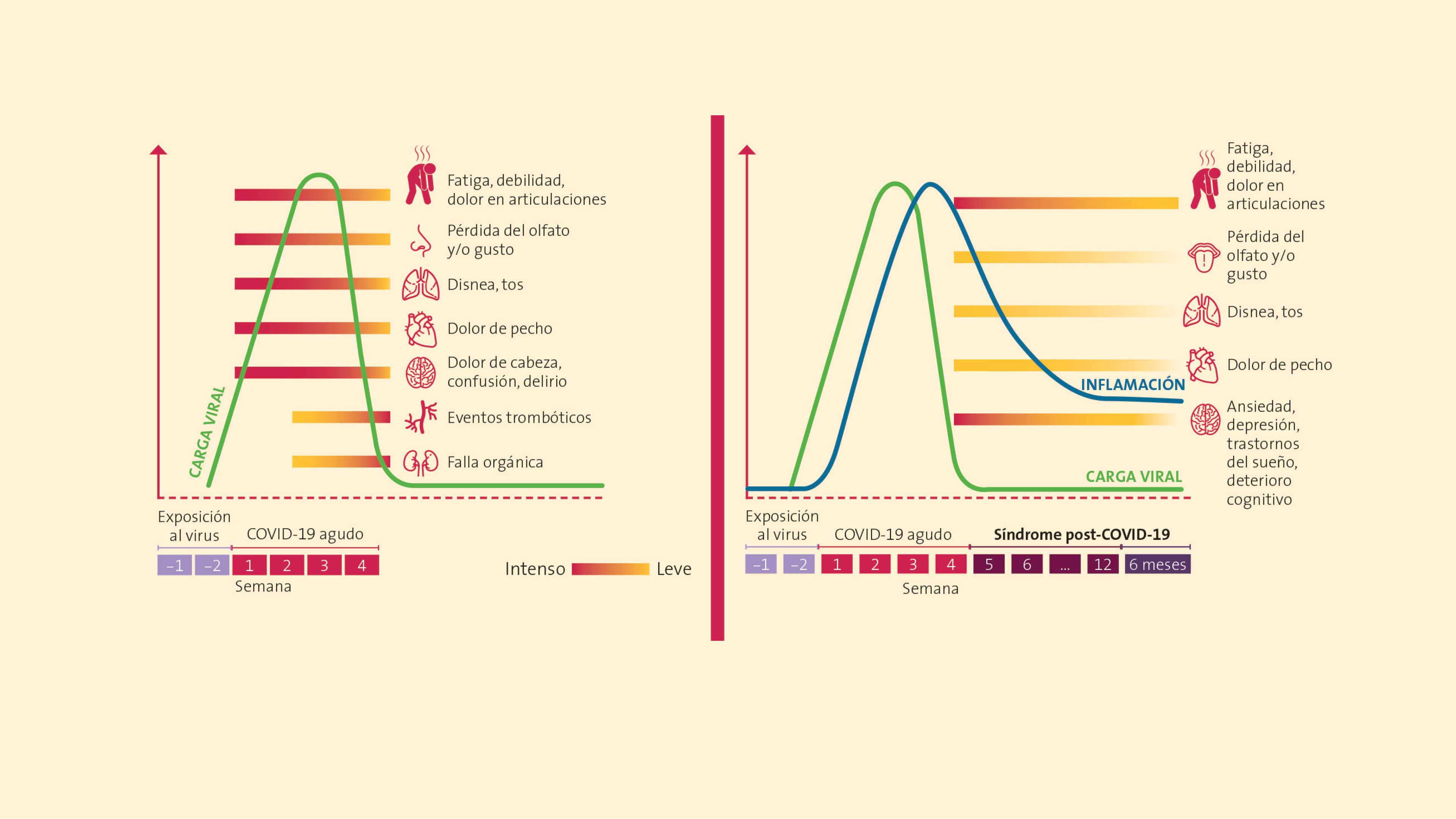
Después de la COVID
Las investigaciones clínicas recientes apuntan a que los síntomas observados después de padecer COVID-19 —las secuelas— también se deben a la inflamación de la fase aguda. Llamamos síndrome post-COVID al conjunto de síntomas que persisten más allá de tres semanas después del diagnóstico de la enfermedad. La incidencia de este síndrome se estima entre 10 y 35 % de los casos, pero puede alcanzar hasta un 85 o 90 % en pacientes que fueron hospitalizados. En otras palabras, nueve de cada 10 pacientes que presentaron COVID-19 grave sufren secuelas.
Además de los síntomas más comúnmente asociados al síndrome post-COVID (fatiga, falta de aire, dolor de pecho, pérdida del olfato y gusto), también se presentan síntomas metabólicos (colesterol alto), vasculares (presión alta) y neurológicos (trastornos del sueño, alteraciones de la memoria, del comportamiento, de la actividad muscular), así como neuropatías (debilidad, entumecimiento y dolor en algunas partes del cuerpo). Parece que estos problemas persistentes en el síndrome post-COVID están relacionados con la inflamación residual. El síndrome post-COVID podría también resultar del daño a varios órganos, de los efectos de la ventilación mecánica en los pacientes intubados o de la interacción con otros padecimientos que el paciente ya tenía. Más de una tercera parte de los pacientes con síndrome post-COVID tienen comorbilidades, las más comunes de las cuales son hipertensión y diabetes mellitus. Esto confirma que nuestro estilo de vida y hábitos son determinantes en hacernos resistentes o, por el contrario, vulnerables a las enfermedades.

Secuelas frecuentes
La fatiga es el síntoma más comúnmente reportado por los pacientes con síndrome post-COVID (17-72 %) y se ha reportado hasta siete meses después del inicio de la enfermedad. Aún no se sabe si hay relación entre la fatiga, la gravedad de la COVID-19 y los niveles de inflamación propios de algunas comorbilidades como la diabetes. Entre los mecanismos propuestos para explicar la fatiga se encuentran el estrés oxidativo (véase ¿Cómo ves? Núm. 89), la inflamación leve y la alteración en la generación de proteínas de choque térmico, un grupo de proteínas que producen nuestras células para contender con situaciones de estrés (como las impuestas por la COVID-19).
La recuperación de los sentidos del gusto y el olfato puede tomar más de un mes, pero en algunos enfermos llega a tardar hasta seis meses después de la fase aguda de la enfermedad. Se piensa que el mecanismo mediante el cual la infección por SARS-CoV-2 lleva a la pérdida del olfato podría estar relacionado con daño a las neuronas del epitelio olfatorio. En el caso de la pérdida del gusto el mecanismo no está claro, pero podría relacionarse con un daño directo al órgano del gusto, ya que el receptor ACE2 se encuentra también en la lengua y en la boca. Incluso cuando se recuperan esos sentidos, se ha reportado modificación en la percepción de olores y sabores.
Las secuelas respiratorias y físicas son de las más comunes entre pacientes hospitalizados por COVID-19, y persisten por meses después de que el paciente deja el hospital. Se ha reportado que hasta un 40 % de los sobrevivientes de COVID-19 que experimentaron disnea (falta de aire) durante la fase aguda siguen padeciendo este síntoma por lo menos cuatro meses después del inicio de la enfermedad. Y hasta el 22 % de los pacientes con síndrome post-COVID sufren dolor de pecho. Estas secuelas se han relacionado con daño pulmonar residual y tienen un impacto importante en la calidad de vida del paciente.
Cuidado con los productos milagro
Están en curso un gran número de ensayos clínicos controlados para valorar la eficacia de diversas sustancias en el tratamiento de la COVID-19, pero hasta hoy no existe un fármaco antiviral efectivo contra el SARS-CoV-2.
La falta de fármacos ha dado lugar a que se promueva el uso de sustancias sin evidencia científica de que funcionen, como el dióxido de cloro. No hay un solo estudio científico que justifique su empleo y en cambio sí existen los que demuestran que en realidad es una sustancia tóxica. En México, el "producto milagro" llamado Factor de Transferencia y sus "derivados peptídicos" se han publicitado en diferentes medios para el tratamiento de la COVID-19, pero no hay estudios controlados que demuestren su efectividad ni tampoco se ha descartado que tengan efectos adversos. Para que una sustancia sea aprobada como un medicamento seguro se requieren múltiples y rigurosos estudios que expliquen los mecanismos moleculares por los que actúa y que certifiquen también que el uso de ese producto es seguro (véase ¿Cómo ves?, Núms. 149 y 263).
Secuelas neurológicas
Como ya mencionamos, el SARS-CoV-2 puede infectar varios tipos de células, y esto incluye a las neuronas. En el cerebro, las neuronas son las células clave para procesar la información sensorial que recibimos del medio ambiente, formar recuerdos, controlar el movimiento de las partes del cuerpo y en general para el funcionamiento del sistema nervioso central. Resulta lógico entonces que los síntomas neurológicos del síndrome post-COVID sean diversos e incluyan pérdida de la concentración, problemas con la memoria, trastornos de ansiedad y dificultades para ejecutar movimientos. De hecho, hasta el 74 % de los pacientes que padecieron dificultad respiratoria aguda y requirieron ventilación mecánica han presentado algún tipo de deterioro cognitivo. Si bien el deterioro cognitivo post-COVID que se ha reportado no es incapacitante, aún se desconoce si es transitorio o progresivo.
La comunicación entre las neuronas también puede verse afectada durante la fase aguda de la COVID-19 —y dejar secuelas— al parecer debido al daño a los axones, que son los “cables” que tienen las neuronas para pasar mensajes entre ellas por medio de impulsos nerviosos. En pacientes que presentaron COVID-19 grave, una secuela relacionada al proceso inflamatorio intenso es el síndrome de Guillain-Barré, una enfermedad en la que nuestro propio sistema inmune ataca componentes de los axones, resultando en debilidad muscular que por lo general comienza en los pies y las piernas y que puede llegar a la parálisis o afectar el bulbo raquídeo, sitio de integración de procesos vitales como el latido del corazón y el control de la respiración. Afortunadamente esto es muy poco frecuente, y menos del 0.5% de los pacientes de COVID-19 desarrollan síndrome de Guillain-Barré. Dado que esta enfermedad es tan nueva, el seguimiento que se ha dado a los pacientes aún no rebasa por mucho los 12 meses, y todavía no sabemos si este daño neurológico es permanente.
Como parte del síndrome post-COVID también se ha observado inflamación de los vasos sanguíneos del cerebro. Esto puede ocasionar obstrucción de las arterias que deriva en una trombosis o en hemorragias cerebrales. Lo anterior interrumpe el flujo de oxígeno cerebral y lleva a la muerte de las neuronas en las regiones afectadas, lo que sin duda tiene consecuencias graves.
Poco a poco
Aunque son pocas las personas que han presentado estas secuelas, en general debemos estar atentos a cualquier signo que deba ser atendido por un médico. Seguramente el intenso trabajo de los científicos y médicos pronto nos dará respuestas y opciones terapéuticas.
Los datos disponibles hasta el momento indican que al menos 10% de los pacientes que sobreviven a la COVID-19 padecen síntomas semanas después de haber superado la fase aguda de la enfermedad, aunque esta cifra puede estar subestimada debido a que gran parte de los casos de COVID-19 no se diagnostican formalmente. Aún sabemos muy poco de la evolución de las secuelas, principalmente porque se trata de un síndrome nuevo y no hemos podido observar a los pacientes durante mucho tiempo.
Día con día, los hospitales y centros de investigación aportan datos nuevos que permiten identificar mejor a los pacientes con síndrome post-COVID y desarrollar estrategias efectivas para tratar o incluso prevenir las secuelas de la COVID-19. Esta enfermedad nos ha traído retos que los médicos y los científicos del mundo entero han confrontado trabajando para entender y combatir la COVID-19, y también ahora con el síndrome post-COVID.
- Pérez Solis, Isabel, “Coronavirus. Las inquietantes secuelas de la COVID-19”, Ciencia UNAM, DGDC: http://ciencia.unam.mx/leer/1091/despues-del-coronavirus-las-inquietantes-secuelas-de-la-covid-19-
- “Alteraciones del sueño post-COVID-19 y los síntomas a largo plazo”, La UNAM responde: www.youtube.com/watch?v=pS1J1OeKc00
- Respira México, Teatro UNAM, Cultura UNAM: https://respirateatrounam.com.mx
José Juan Lozano Nuevo es médico internista del Hospital General Ticomán.
Elizabeth Mendoza Portillo es médico y jefa de guardia del servicio de Terapia Intensiva Neurológica del Instituto Nacional de Neurología “Manuel Velasco Suárez”.
Araceli Pérez López es investigadora titular de la Unidad de Investigación en Biomedicina de la Facultad de Estudios Superiores Iztacala de la UNAM.
Yvonne Rosenstein es investigadora titular del Departamento de Fisiología Molecular y Bioprocesos del Instituto de Biotecnología de la UNAM.
Aleph Prieto es investigador titular del Departamento de Neurobiología Celular y Molecular del Instituto de Neurobiología de la UNAM.














